Лечение пролежней
Содержание:
• Что такое пролежни?
• Причины возникновения пролежней
• Степени и симптомы лечения пролежней
• Лечение пролежней с учётом стадий их развития
• Перевязочные средства для лечения пролежней
• Профилактика пролежней
Что такое пролежни?
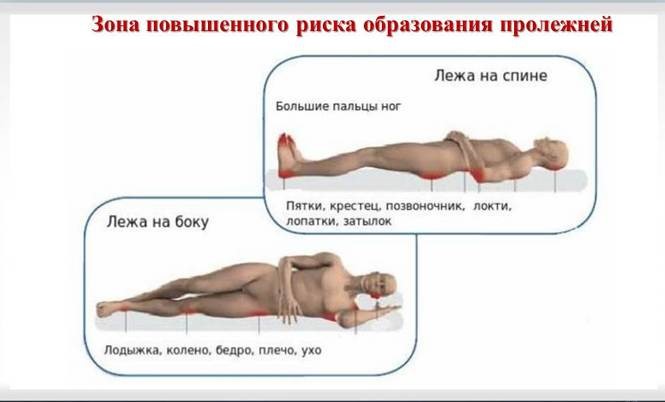
Пролежни, как правило, возникают у тяжелобольных пациентов, длительное время прикованных к постели, или людей в инвалидном кресле. Пролежни – повреждения кожи, подлежащих тканей, которые возникают из-за нарушения их питания, длительного давления на конкретную область тела. Пролежни часто возникают на участках кожи, расположенных над костными выступами: локти, колени, бедра, ягодицы, крестец.
У тех, кто использует инвалидное кресло, повреждения имеют следующую локализацию:
• Ягодицы, крестец;
• Лопатки, позвоночник;
• Задняя часть ног, рук – места, которыми опираются на кресло.
У лежачих больных, повреждения могут быть на:
• Затылке, висках;
• Ушных раковинах;
• Плечах, лопатках;
• Бёдрах, пояснице, крестце;
• Пятках, коленях, подколенной области.
Причины возникновения пролежней
Основная причина возникновения патологии кожи – сдавление тканей между костью, а также твёрдой поверхностью, которой касается тело человека. Например, мягкие ткани сдавливаются между костью – инвалидным креслом или костью – кроватью, что приводит к нарушению циркуляции крови в мелких сосудах. В результате – к клеткам сдавленной зоны перестают поступать кислород, питательные вещества. Участок ткани мертвеет, погибает.
Иными причинами пролежней становятся трение, скольжение. Трение об одежду, простыни возникает, если пациент меняет позу самостоятельно, либо его пересаживают, переворачивают члены семьи, медицинский работник.
Скольжению способствует высокий подъем кровати в области головы. Тогда пациент соскальзывает вниз. Также причина – попытка удержаться в полусидячем, сидячем положении без опоры.
Факторы, связанные с некорректным уходом за больным:
• Неопрятная постель;
• Несвоевременная смена нательного белья;
• Твёрдая, неровная поверхность кровати;
• Бёдрах, пояснице, крестце;
• Пренебрежение гигиеническими процедурами.
Факторы, которые связаны с индивидуальными особенностями больного:
• Истощение, тучность больного;
• Пожилой возраст;
• Заболевания сердечно-сосудистой системы;
• Нарушения иннервации тела (например, инсульты);
• Нарушения обменных процессов организма (водно-солевого обмена, ограничение в питье, сахарный диабет);
• Несбалансированное питание, недостаток белковой пищи, нарушения белкового обмена;
• Неконтролируемые процессы дефекации, мочеотделения.
Также к факторам, провоцирующим пролежни, относят лишний/недостаточный вес, курение, аллергическую реакцию на препараты по уходу за кожей, швы, складки, пуговицы на белье, травмы и заболевания головного, спинного мозга, потоотделение из-за повышенной температуры тела.
Степени и симптомы пролежней
Первые субъективные ощущения, которые может испытывать больной:
• Покалывание на коже там, где вероятно может развиться пролежень. Это связано с застоем крови, лимфы, питающих нервные окончания;
• Онемение (потеря чувствительности). Наступает на поражённом участке тела примерно через 3 часа.
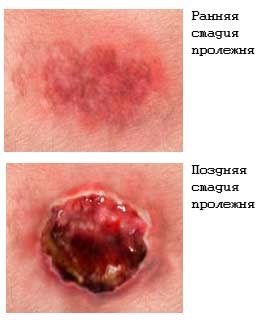
Видимые признаки пролежня:
• Застой периферической крови, лимфы. Вначале проявляется в форме венозной эритемы сине-красного цвета, не имеет чётких границ. Места локализации – участки костных, мышечных выступов, соприкасающиеся с ложем. Интенсивность окрашивания кожи постепенно нарастает;
• Слущивание эпидермиса с предварительным образованием пузырьков с гноем или без них.
Это основные признаки начинающегося пролежня. Нужно срочно принимать меры, которые не допустят дальнейшего усугубления патологии.
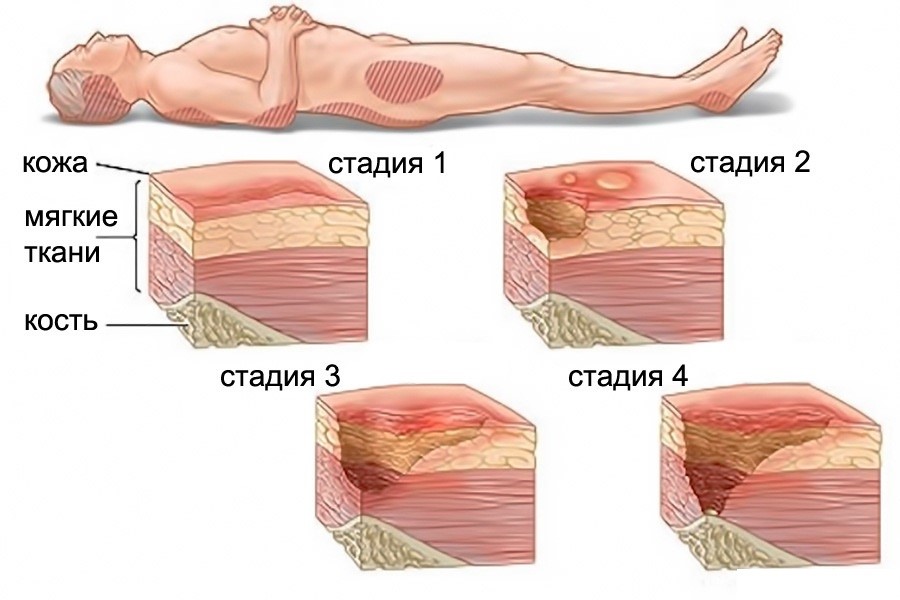
Развитие пролежней проходит в 4 стадии, которые сопровождаются разными симптомами.
Стадия I – начальная. Её признаки следующие:
• Кожа не повреждена;
• Есть покраснения (светлая кожа). Кожа при надавливании не меняет цвет;
• Цвет темной кожи зачастую не меняется. Кожа при надавливании не белеет. Иногда выглядит раздражённой, цианотичной или багровой;
• Поражённый участок кожи может быть чувствительным, болезненным, быть мягче, прохладнее/теплее по сравнению с иными участками.
Стадия II – пролежень превращается в открытую рану. Признаки:
• Эпидермис, часть дермы или повреждаются, или отсутствуют;
• Пролежень – отёчная, красно-розовая рана (похож на язву);
• Может иметь внешний вид неповреждённого или лопнувшего пузыря с жидкостью.
Стадия III – глубокая рана. Внешний вид:
• Некроз, как правило, достигает не только кожи, но и жировой ткани;
• Язва становится похожей кратер;
• Дно раны может иметь омертвевшую желтоватую ткань;
• Повреждение может распространяться между слоями ещё здоровой дермы.
Стадия IV – обширный некроз тканей. Внешний вид:
• В ране могут выступать сухожилия, мышцы, кости;
• Дно раны тёмное, твёрдая омертвевшая ткань;
• Поражение распространено далеко за пределы очага.
Лечение пролежней с учётом стадий их развития
Стадия I
Лечение пролежней на первой (начальной) стадии включает, проведение мероприятий, препятствующих развитию дальнейшего поражения кожи:
• Защита от давления на ткани, с применением специальных матрацев, поролоновых вкладышей, подушек;
• Контроль состояния поражённых областей кожи, смена позы больного 1 раз в 2 часа;
• Использование препаратов, которые стимулируют кровообращение, а также иммуностимуляторов;
• Местная обработка тканей 3 раза в день. На воспалённые зоны наносятся мази, гидрогелевые покрытия.
Стадия II
Считается переходной. На этой стадии:
• Производят обработку образовавшейся раны, изъязвления;
• Ежедневно выполняются перевязки;
• Используются средства, содержащие антибиотики, антибактериальные повязки;
• После санации раны применяют повязки с мазью, способствующие регенерации дермы. Важно – не допустить возникновение гноя.
Поражённый участок кожи должен оставаться чистым. В этом случае произойдёт купирование процесса, наступит выздоровление.
Стадия III
Требует уже хирургического лечения, что позволит иссечь омертвевшие ткани. Используют средства комбинированной терапии – обезболивающие, противовоспалительные препараты, стимулирующие местный иммунитет, регенерацию тканей. Также применяют ферментные мази, способствующие очищению поверхности кожи. Требуется постоянный контроль врачей.
Стадия IV
На этой стадии необходимо хирургическое вмешательство. Выполняется глубокая санация пролежня, очищение от гноя. После делают перевязки. Для глубокого очищения применяются анестезирующие средства, так как оно может вызвать кровотечение. После удаления некротической ткани, гноя, главная задача – уход, с учётом особенностей течения заболевания.
Больного укладывают на специальное сооружение, а не на постель. Это необходимо, чтобы исключить давление, трение поражённого участка. Если рана длительное время не затягивается, то отсутствующие участки можно реконструировать путём пластической операции, с применением кожи и тканей пациента. Для того, чтобы ускорить регенерацию тканей применяют инновационные методики. Например, лазерное лечение, вакуум-терапия. Применение гидроактивных, гидрогелиевых повязок даёт качественный лечебный эффект.
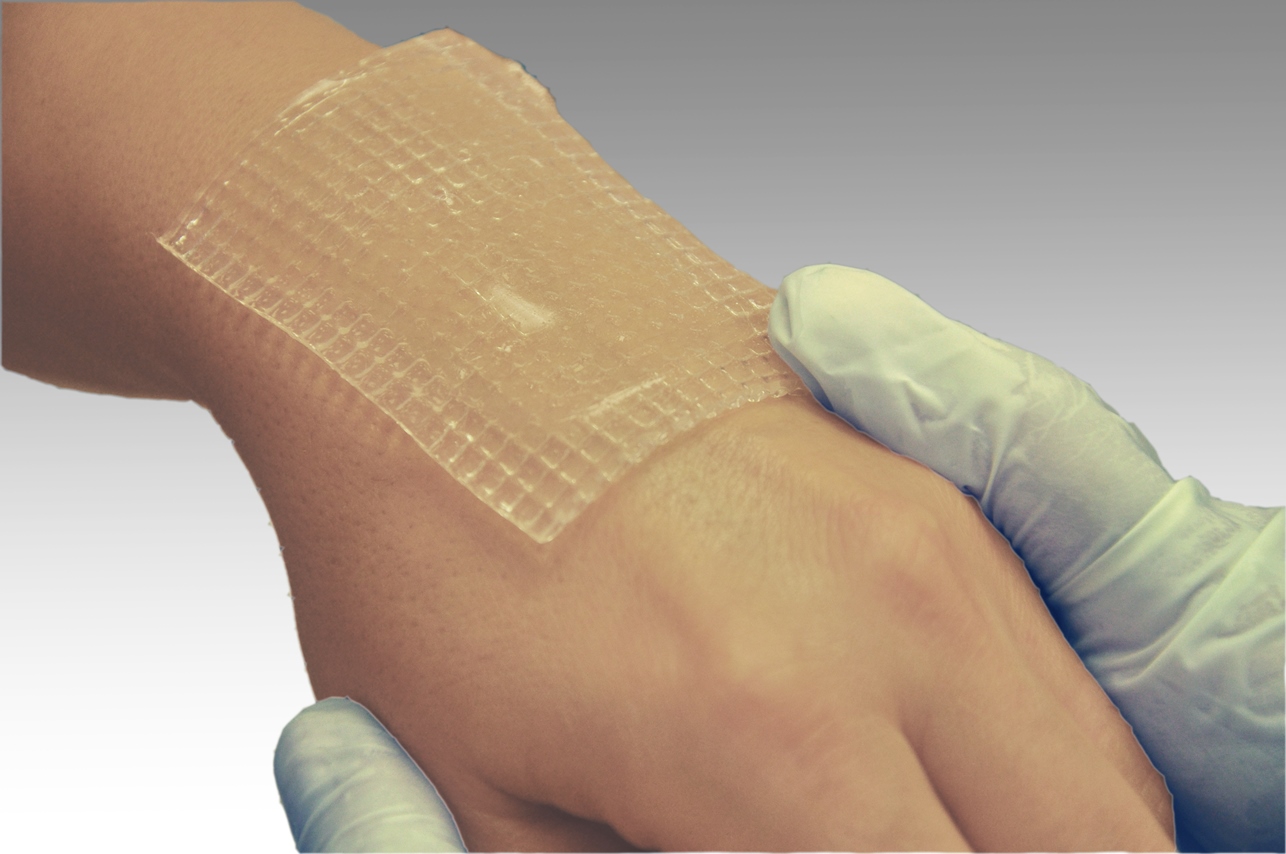
Перевязочные средства для лечения пролежней
Для очищения и заживления ран применяют специальные лечебные повязки.
Вид повязки зависит от стадии развития пролежня.
Различают четыре стадии:
• Первая стадия.Поверхность кожи не повреждена, отмечается ее покраснение, место пролежня может быть отечным, возможна болезненность, особенно при надавливании. Гидрогелевые покрытия Гелепран с лидокаином защищают кожу, обладают отличными увлажняющими и воздухообменными свойствами. Прозрачность позволяет контролировать состояние пораженного участка.
• Вторая стадия. Имеются нарушения целостности кожного покрова, пролежни выглядят как маленькая язвочка или волдырь.
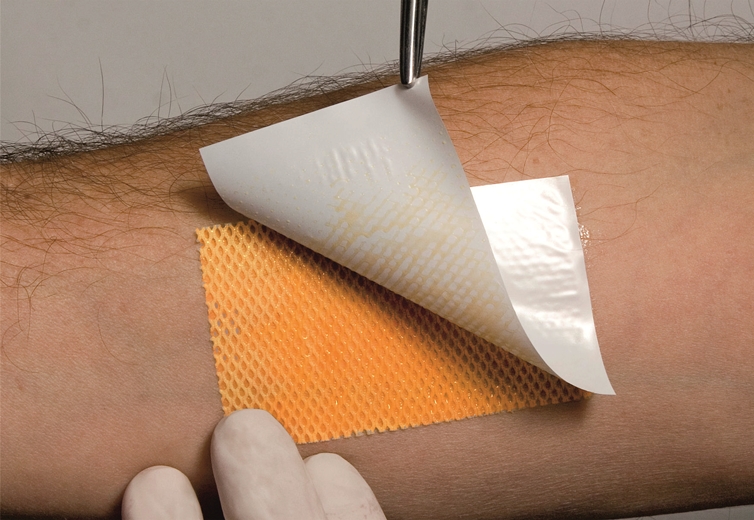
На пролежни без признаков воспаления можно применять повязки Воскопран с мазью Метилурацилловой, Парапран с Хлоргексидином, Парапран с Лидокаином, Хитопран, Гелепран с Мирамистином, Гелепран с Лидокаином. Повязки значительно сокращают сроки лечения пролежней, просты в применении и не требуют ежедневной замены.
При наличии признаков воспаления проводится антисептическая обработка, смена повязок проводится чаще, применяются антибактериальные повязки - Воскопран с мазью Левометил, Воскопран с мазью Повидон-йод, Воскопран с мазью гидроксиметилхиноксалиндиоксида.
• Третья стадия. Глубокие раны, кожный покров полностью утрачен, видна подкожно-жировая клетчатка, рана может быть заполнена гноем.
• Четвертая стадия. Гнойно-воспалительный процесс затрагивает мышцы, сухожилия и даже костную ткань.
При возникновении глубоких пролежней необходимо обратиться к врачу-хирургу.
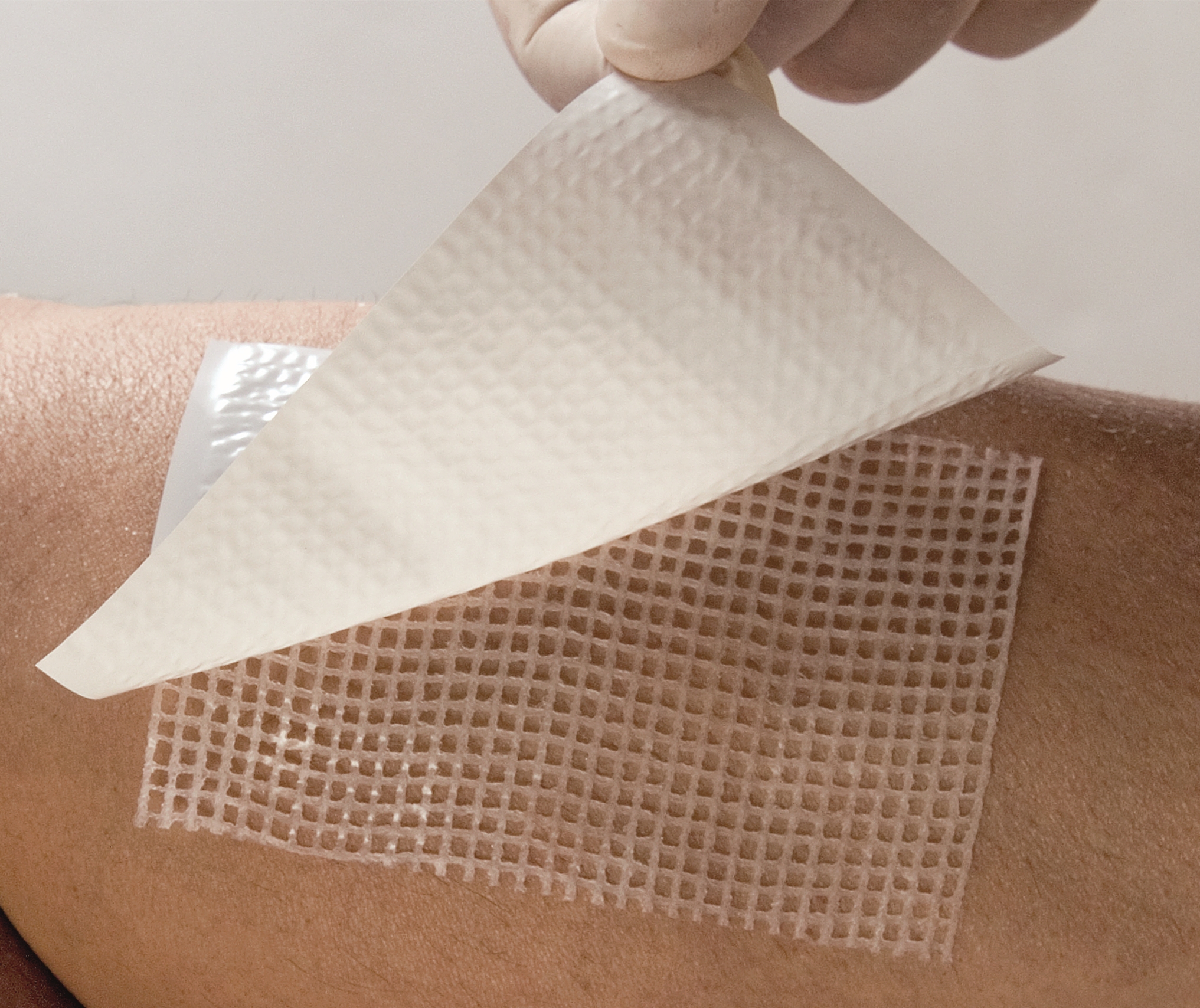
На этих стадиях необходимы качественная санация раны, удаление некротических тканей – хирургическим либо химическим путем, профилактика инфицирования раны и применение ранозаживляющих повязок:
Повязки Воскопран с мазью Повидон-йод, Воскопран с мазью гидроксиметилхиноксалиндиоксида - для очищения раны от гнойного содержимого;
Повязки Парапран с Химотрипсином – для удаления остатков омертвевших тканей (некроза).
Если некроз сухой, используйте в комбинации с гидрогелевым покрытием Гелепран с мирамистином.
Повязки Гемосорб – для абсорбции раневого экссудата.
Покрытие Гелепран с мирамистином – для увлажнения раны, чтобы не допустить пересыхания кожных покровов и формирования новых участков некроза.
Спрашивайте повязки ТМ "Всё заживёт" (Воскопран, Парапран и др.) в аптеках Вашего города!
ВНИМАНИЕ!
Только специалист определяет стадию развития пролежней! Имеются противопоказания.
Проконсультируйтесь со специалистом!
Профилактика пролежней
Для устранения первых признаков пролежня необходимо:
• Менять позы больного 1 раз в 2 часа. Если отсутствуют противопоказания, рекомендовано применять специальные подушки, которые изменят положения конечностей, тела относительно поверхности ложа и образуют зазоры между постелью и кожей;
• Следить за изголовьем кровати больного. Оно должно быть вровень или ниже с ним;
• Контролировать влажность кожи больного с помощью гигиенических средств – моющий крем, раствор, пенка, спрей, тёплые ванны (запрещено применять горячую воду). Эти процедуры следует делать минимум 2 раза в сутки. Если есть неконтролируемая дефекация, то удалять загрязнения необходимо максимально быстро;
• Своевременно удалять излишнюю влагу с эпидермиса, кожных складок (остатки жидкой пищи, вода, моча, пот, раневой экссудат). Для этого применяют специальные адсорбирующие прокладки, салфетки, полотенца;
• Регулярно перестилать постель. Менять постельное белье нужно не реже 1 раза в сутки;
• Использовать противопролежневые матрасы ячеистого или баллонного типа. Они оснащены бесшумными компрессорами, что нужно для поддержания, смены жёсткости основания. Матрасы также имеют регулируемое и программируемое надувание разных участков.
• Не проводить интенсивный массаж. Допускается исключительно лёгкое поглаживание области кожи с признаками пролежня. В процессе массажа не должно быть трения;
• Применять для пациентов в инвалидных креслах специальные подушки, которые могут быть заполнены гелем, воздухом, пеной. Также важно следить за изменением положения тела в кресле.
Пролежни – патологии, возникновение которых лучше избежать. Но если этого сделать не удалось, то при возникновении поражённых очагов кожи развитие происходит очень быстро и характеризуется длительным лечением раны. Исходы пролежней достаточно опасны.
Образовавшиеся дефекты, а также последствия пролежней лечат исключительно в условиях стационара.